急性心肌梗塞診斷治療與新趨勢
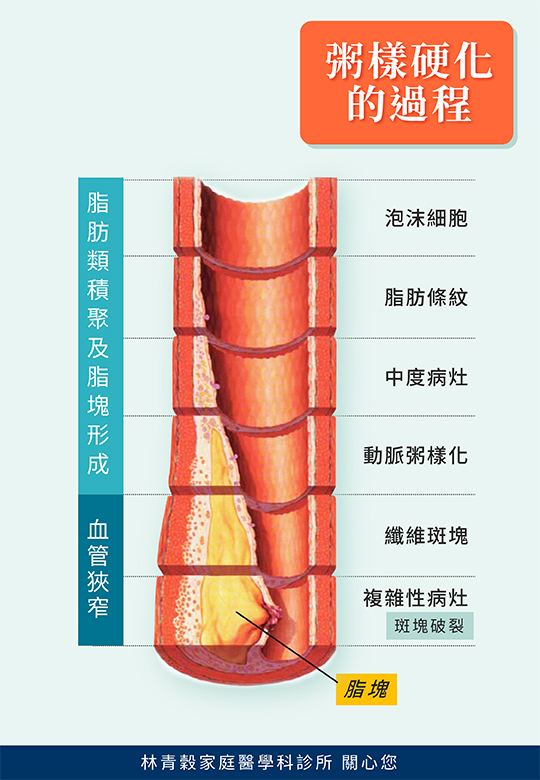
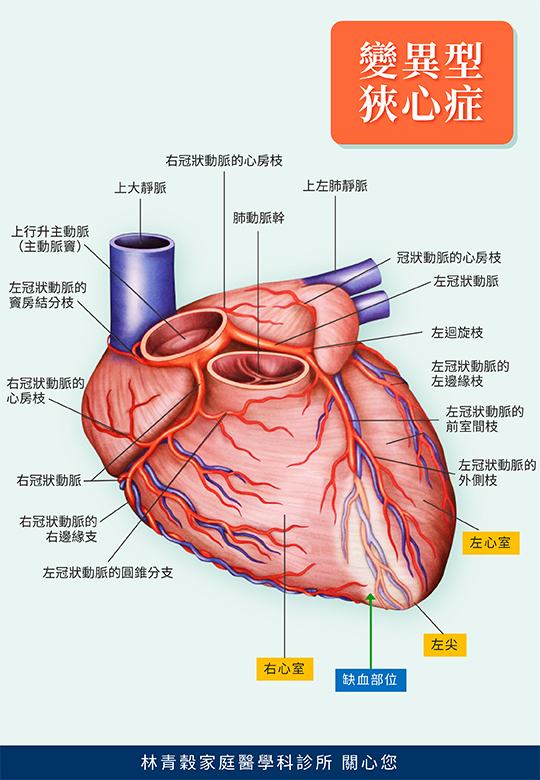
急性心肌梗塞也就是冠狀動脈血流突然因血栓而完全阻斷,導致心肌的壞死。幾乎一半以上的病人都是在到醫院前突然死亡,即為猝死。約有70%的病人以胸痛為主要的症狀,這種胸痛通常持續超過30分鐘以上。疼痛部位除以胸骨後、心前區等為主,但約10%的病人胸痛可發生在胸骨之劍突下或上腹部,易被誤診為胃痛,約20-25%的病人沒有胸痛發作,即為無痛型之急性心肌梗塞,此種無痛型的心肌梗塞隨年齡增長而機會增加,也常被誤診,這種無預警的心肌梗塞,其實更危險。 研究顯示,大約20%~50%急性猝死病患中,並無心絞痛發作病史,解剖報告顯示,90%病人有嚴重的冠狀動脈粥狀硬化病變,在Framingham研究報告中顯示25%的心肌梗塞是無症狀的。因此突然出現持續性胸悶、不明原因的上腹不適、噁心、嘔吐、盜汗、面色蒼白、呼吸短促、休克、心律不整、暈厥及意識模糊不清時,都應警覺是否發生無痛型之心肌梗塞。 急性心肌梗塞的危險因子如下,四十五歲以上的男性,而女性則是在更年期後(五十歲以後),以前有心臟病史者,糖尿病,高膽固醇者,高血壓,抽煙,體重過重,缺乏運動,生活緊張壓力等,但年輕男性與女性也可能得急性心肌梗塞。危險因子越多,急性心肌梗塞的機率越高。急性心肌梗塞時,因有血塊塞住負責營養心臟血液的血管,心肌會因缺血而死亡。若不接受治療,時間越久傷害越大,受損之心肌細胞是無法修復再生的,因此影響到心臟的收縮力,除非接受血栓溶解劑或心導管氣球擴張術或支架治療,以減緩心臟的傷害。心肌梗塞之三大併發症,如心源性休克,心律不整和急性心臟衰竭,此外它還可併發心臟破裂,心包膜炎或心包膜填塞、急性肺水腫、血管栓塞(腦中風、下肢動脈栓塞)及死亡。 越是早期治療,傷害越低,且痊癒的機會越高,若在症狀開始一小時內接受治療效果最顯著,時間越久,打通血管得到的好處就越少,通常黃金時間為心臟病發六個小時內較好,十二小時後再打通血管意義不大。急性心肌梗塞的治療,搶時間很重要,很多人會忽略急性心肌梗塞的嚴重性,而觀察是否會自動緩解,但時間緊迫,分秒必爭,越早治療越好,時間就是生命,任何有警訊的患者皆須立即接受醫療評估與治療,因此,最多觀察五分鐘,如果沒改善,趕快送醫,到大醫院的急診緊急處理,不宜自行開車到醫院,要請他人送到大醫院,或是請119、叫救護車。 預防心肌梗塞十原則: 規律的生活,避免工作過度及緊張 適度的運動,避免劇烈運動、抬重物及餐後立即運動 運動前應有暖身,運動中如感到疲倦或不適就應停止,適度休息 注意通便,多吃青菜水果 小心寒冬,外出時應多添衣服,必要時戴口罩及圍巾 維持理想體重,避免過度飽食,少吃動性性脂肪(紅肉類),多吃海魚 戒菸、不酗酒。但每日少量飲酒(30cc酒精以內)可促進心血液循環 控制其它危險因子 按時服藥,藥物要放在伸手可及之處, 外出時要隨身攜帶藥物,尤其是硝化甘油 儘可能有人陪伴,減少獨處時間 一旦發生急性心肌梗塞病,應把握前六小時的黃金時間,請趕快送醫,急性心肌梗塞千萬大意不得! Share on facebook Share on google Share on twitter Share on linkedin